В настоящее время общепризнанно, что хирургическое лечение рака желудка остается «золотым стандартом», и «радикальные операции» выполняются даже у больных IV стадией заболевания. В последние 2 десятилетия возрастает хирургическая активность при распространенных формах рака желудка, и цель оперативного вмешательства уже не ликвидация осложнений, а удаление опухоли. При распространенных формах рака желудка, несмотря на объем оперативного вмешательства, мы не считаем правомочным термин «радикальная» операция. Действительно, даже при выполнении суперрасширенной радикальной гастрэктомии D4 нельзя утверждать, что удалены все опухолевые ткани. Поэтому эффективность операции мы оцениваем по степени циторедукции. Рак желудка до настоящего момента остаётся важнейшей проблемой здравоохранения и основной причиной смертности от онкологических заболеваний. Ежегодно во многих странах отмечается рост заболеваемости раком желудка, в том числе в России и Казахстане.
Факторы внешней среды и Helicobacter pylori через многоступенчатый и многокомпонентный процесс могут привести к развитию кишечной формы, генетические факторы чаще обусловливают развитие диффузной формы рака желудка. Благодаря ранней диагностике несколько улучшились результаты лечения этого заболевания в Японии, Корее и некоторых западных центрах. При раннем раке желудка оперативное лечение оказывается высокоэффективным. Достижения в диагностике и лечении определили тенденцию к минимально инвазивной хирургии, примером которой могут быть, например, эндоскопическая резекция слизистой оболочки и лапароскопическая хирургия при отдельных формах заболевания. Тем не менее, в западных странах в более чем 80% случаев первично диагностируются распространённые формы заболевания с неблагоприятным прогнозом. Больные iv стадией рака желудка составляют около 23,5% [7] .
Целью оперативного лечения является максимально полная резекция опухоли (R0 по UICC), что, как известно, является единственно надёжным эффективным методом лечения и важным прогностическим фактором. Однако, только хирургическое лечение при III и IV стадиях малоэффективно [5, 7, 9]. Стандартной операцией считается гастрэктомия с сохранением селезёнки и поджелудочной железы. При локализации опухоли в проксимальной трети желудка возможно выполнение проксимальной субтотальной резекции желудка, а при локализации в нижней трети - дистальной. Отмечается более низкая выживаемость при раке проксимальной трети желудка, что может быть связано с более частым выявлением распространённых форм рака желудка этой локализации [8] .
В Японии после основания Японского общества по изучению рака желудка с 1962г. наметилась тенденция к расширенным и комбинированным резекциям при местнораспространённом раке желудка [10]. Проведено исследование эффективности левосторонней верхней эвисцерации брюшной полости, при которой удаляются желудок, селезёнка, хвост и тело поджелудочной железы, селезёночный угол поперечной ободочной кишки, левый надпочечник, забрюшинные лимфатические узлы левого поддиафрагмального пространства. Выявлено, что при отсутствии метастазов или прорастания в указанные органы данный объём операции не имеет никакого преимущества по сравнению со стандартной гастрэктомией, дополненной панкреато- спленэктомией [11]. Указанный объём операции может быть рекомендован только при прорастании соседних органов. Так, при прорастании двенадцатиперстной кишки рекомендуется гастрэктомия с резекцией не менее 4 см двенадцатиперстной кишки, дополненная лимфодиссекцией D3, что позволяет достичь 5-летней выживаемости до 35,4% [4].
При поражении отдалённых органов (гематогенные метастазы) возможны симультанные операции [10]. Итальянские авторы анализировали результаты хирургического лечения распространённого рака желудка за последние 30 лет. При сравнении данных за более ранний период, когда применялась субтотальная резекция желудка с регионарной лимфодиссекцией D1 с более поздним периодом, когда стала применяться тотальная гастрэктомия с расширенной лимфодиссекцией D2, частота лечебных резекций с 28% повысилась до 60%, смертность уменьшилась с 22% до 8%, 2_летняя выживаемость увеличилась с 20% до 35% [10]. По некоторым данным, резекция поджелудочной железы и селезёнки при отсутствии прорастания в них не даёт какого либо эффекта относительно выживаемости и связана с частыми осложнениями (панкреатические свищи и др.), поэтому её надо избегать [9, 10]. Однако до сих пор нет единого мнения на счёт объёма лимфодиссекции. В рандомизированных исследованиях предположение об эффективности в отношении выживаемости при выполнении расширенной лимфодиссекции (D2) не подтвердилось [2, 11]. Согласно другим авторам, несмотря на отсутствие, статистически достоверного увеличения выживаемости, лимфодиссекция D2 (до D4) должна дополнять даже паллиативную гастрэктомию, поскольку выявлена более высокая частота метастазирования в лимфатические узлы соответствующих зон, в том числе парааортальных [6, 7]. Некоторые авторы сообщают об увеличении 5-летней выживаемости с 4,2 до 16,7% после лимфодиссекции D4 при поражении парааортальных
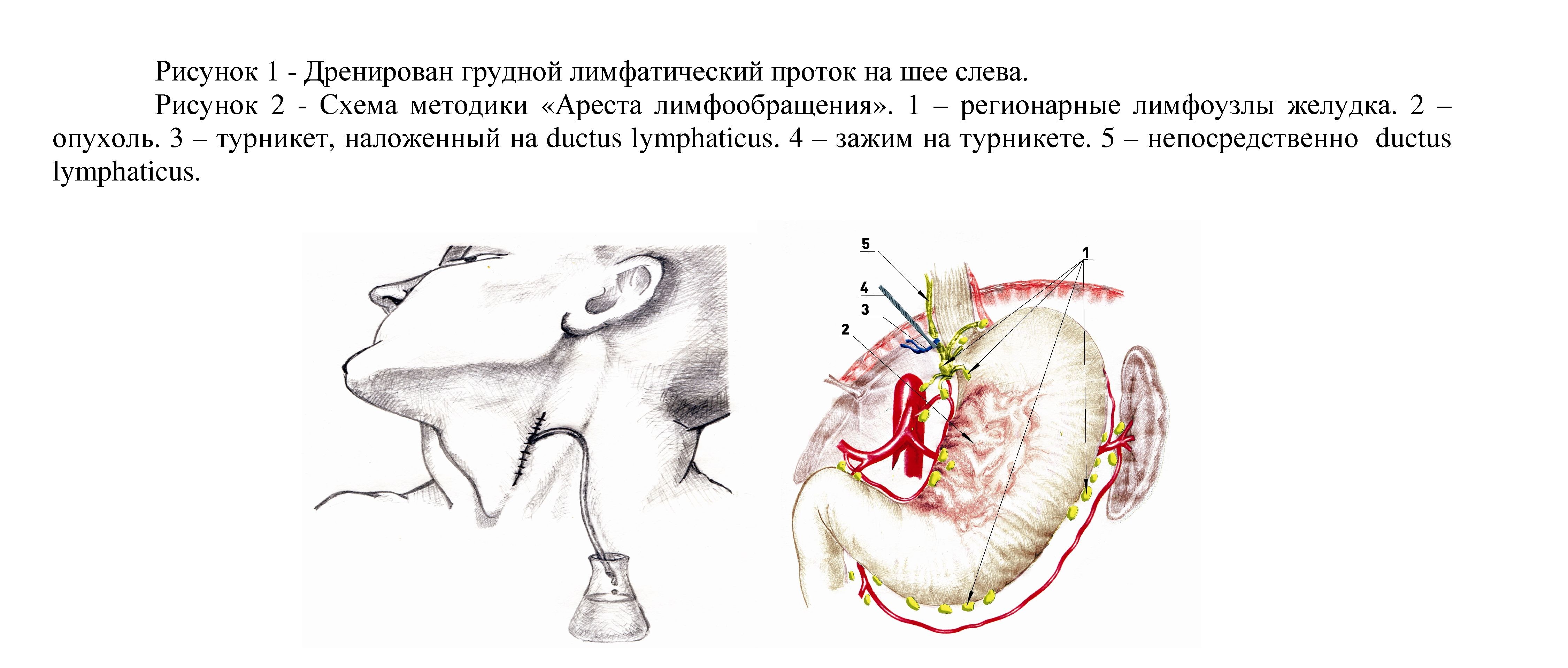
лимфатических узлов (при поражении менее 2 лимфатических узлов - до 50%) [3]. Исходя из выше изложенного, во многих центрах идет постоянный поиск новых методов лечения больных раком желудка, в том числе и комбинированных методов. Мы широко применяем комбинированные методы лечения (неоадъювантной-, адъювантной химиотерапии в сочетании с хирургическим методом) у больных с распространенными формами рака желудка [1].
Цель исследования. Изучить непосредственные результаты разработанного нами способа комбинированного лечения больных раком желудка.
Материал и методы. На кафедре онкологии с курсом ИПО БГМУ и Южно-Казахстанском областном онкологическом диспансере с 2007 по 2009гг. у больных со злокачественными опухолями желудка III и IV стадии выполнено 210 оперативных вмешательств. Оперированы 116 мужчин и 94 женщин, средний возраст 58±1,1 год, минимальный - 30 лет, максимальный - 79. У 102 больных из 210 (48,6%) заболевание протекало бессимптомно либо проявлялось умеренно выраженными диспептическими явлениями. У 76 больных (36,2%) имело место нарушение пассажа пищи по верхним отделам ЖКТ, у 18 больных (8,5%) наблюдались кровотечения из распадающейся опухоли желудка различной степени выраженности. Наличие тех или иных симптомов было связано с локализацией и размерами опухоли. Размеры опухоли варьировали от 3 см в диаметре с поражением только слизистой оболочки и подслизистого слоя до тотального поражения желудка с вовлечением всех слоев стенки и прорастанием соседних органов. Наиболее часто встречалось поражение тела желудка - 90 больных (42,8%). У 66 больных (31,4%) имело место тотальное поражение желудка, в 30 случаях (14,3%) опухоль локализовалась в антральном отделе желудка, в 24 случаях (11,4%) - в кардиальном отделе желудка и 14 больных ранее перенесли резекцию желудка, и у них опухоль локализовалась в культе.
C целью повышения эффективности комбинированного лечения рака желудка нами разработан и апробирован новый способ лечения рака, который предусматривает хирургическую операцию, периоперационную химиотерапию в условиях «Ареста лимфообращения» в брюшной полости, а по окончании операции восстановление лимфообращения в брюшной полости с наружным дренированием грудного лимфатического протока на шеи с целью выведения продуктов метаболизма, распада клеток (приоритетная справка на Патент РФ № 2328225 от 10.07.2008г.). Все 210 больных пролечены разработанным нами способом. Сущность методики заключается в следующем: за 1 сутки больному под местной анестезией производили дренирование на шее грудного лимфатического протока по стандартной методике (рис. 1).
На следующий день перед операцией под контролем ультразвукового датчика черезкожно- транспеченочным доступом по Сельдингеру производили катетеризацию воротной вены, и внутривенно начинали периоперационную химиотерапию препаратом 5-фторурацил в дозе 800-1000мг. После соответствующей предоперационной подготовки больному производили плановую операцию, где после ревизии органов брюшной полости производили выделение на уровне i-ii поясничных позвонков слева от позвоночного столба грудного лимфатического протока брали на турникет и пережимали его мягким сосудистым зажимом на весь период операции - «Арест лимфообращения» (рис. 2). Далее, производили стандартную гастрэктомию с лимфодиссекцией в объеме D2 или D3, в зависимости от распространенности процесса. По завершению всех этапов операции сосудистый зажим с грудного лимфатического протока снимали. Брюшную полость ушивали. В послеоперационном периоде течении суток у больного производили дренирование грудного лимфатического протока через заранее установленный дренаж на шее и всю лимфу с введенным периоперационно химиопрепаратом и продуктами метаболизма удаляли из организма.
Результаты и их обсуждение. Послеоперационный период у большинства больных (180 больных - 85,71%) протекал гладко без существенных осложнений. В послеоперационном периоде умерли 12 (5,71%) больных в возрасте 65-79 лет. Основными причинами послеоперационной летальности были сердечнососудистые осложнения у больных в возрасте выше 65 лет. У 18 (8,57%) больных в послеоперационном периоде отмечены: нагноение послеоперационной раны - 4 случаев, послеоперационная застойная пневмония - 6 случаев, острая спаечная кишечная непроходимость - 8 случаев. Все эти осложнения были диагностированы своевременно и устранены общеизвестными методами соответствующей тактикой лечения в каждом конкретном случае. В послеоперационном периоде из клиники в удовлетворительном состоянии выписаны 198 (94,28%) больных. Всем 198 больным учитывая распространенность процесса было проведено 4 курсов адъювантной химиотерапии по схеме Цисплатин 80мг/м2 в 1й день + фторурацил 750мг/м2 1-4й дни.
В послеоперационном периоде в течение 3-х суток нами цитологически изучены мазки сделанные из отделяемой лимфы (из шейного лимфодренажа), где в первые сутки в мазках наблюдались множество разрушенных эпителиальных клеток с обильной базофильной цитоплазмой, а на третьи сутки в ряде мазков отмечены единичные опухолевые клетки, относящиеся к железистому раку с признаками некробиоза. В течение 1 года, через 3, 6, 9, 12 месяцев больные, пролеченные вышеописанным способом проходили контрольный осмотр. Прогрессирование процесса через 6 месяцев после лечения отмечено у 24 (11,42%) больных. У 6 выявлены метастазы в легких, у 18 метастазы в печени, эти пациенты были направлены на паллиативную химиотерапию. У остальных 174 (82,8%) больных в течение 1 года прогрессирования процесса не отмечено. Все эти больные на данном этапе продолжают наблюдаться 1 раз в квартал.
Выводы. Таким образом, анализ комбинированного лечения больных раком желудка разработанной нами методике показал свою непосредственную эффективность у 94,2% больных. Однако дальнейшее наблюдение за больными показало, что у 11,4% больных отмечено прогрессирование процесса. 1-годичная выживаемость больных составила 82,8%. Разработанный нами способ лечения рака желудка легко воспроизводим в условиях стационара и может быть рекомендован для комбинированного лечения больных раком желудка.
ЛИТЕРАТУРА
- Ганцев К.Ш. Нестандартные операции в абдоминальной онкологии. -Уфа, Новый стиль, 2005., 100с.
- Тарасов В.А., Виноградова М.В., Клечиков В.З. и др. Хирургическое лечение распространенных форм рака желудка // Практическая онкология, -№3(7), - 2001. - С. 52-58.
- Isozaki H., Okajima K., Fujii K. et al Effectiveness of paraaortic lymph node dissection for advanced gastric cancer// Hepatogastroenterology. - 1999. - Vol. 46(25). - P. 549-554.
- Kakeji Y., Korenaga D., Baba H. et al. Surgical treatment of patients with gastric carcinoma and duodenal invasion// J. Surg. Oncol. -1995. - Vol. 59(4). - P. 215-219.
- Kelsen D.P. Adjuvant and neoadjuvant therapy for gastric cancer// Semin. Oncol. - 1996. - Vol. 23(3). - P. 379-389.
- Lukacs G., Garami Z., Kanyari Z., Hajdu J. Surgical treatment of gastric cancer: a retrospective study with special reference to epidemiology// Acta Chir. Hung. - 1997. - Vol. 36(1-4). - P. 207-209.
- Malinovskii N.N, Denisov L.E, Nikolaev A.P,. et. al. The results of treating stomach cancer at a medical centerV/Хирургия. - 1998. -N (6). - С. 68-71.
- Piso P., Werner U., Lang H. et al.// Proximal versus distal gastric carcinoma!what are the differences?//Ann. Surg. Oncol. - 2000. -Vol. 7 (7). - P. 520-525.
- Roukos D.H., Lorenz M., Encke A Evidence of survival benefit of extended (D2) lymphadenectomy in western patients with gastric cancer based on a new concept: a prospective long!term follow!up study// Surgery. - 1998. - Vol. 123(5). - P. 573-578. 2000. - Vol. 35 (Suppl 12). - P. 116-120.
- Shimada J, Nishiyama K, Satoh S. et. al. A successful usage of latissimus dorsi muscle flap in the surgery of synchronous gastric and pulmonary double cancer in an elderly patient!a case report// Nippon Kyobu Geka Gakkai Zasshi. - 1995. - Vol. 43(4). - P. 511-514.
- Yonemura Y., Kawamura T., Nojima N. et. al. Postoperative results of left upper abdominal evisceration for advanced gastric cancer// Hepatogastroenterology. - 2000. - Vol. 47(32). - P. 571-574.