Приобретенный сифилис у детей в большинстве случаев является следствием бытового заражения. Источником заражения, как детей младшего возраста, так и старшего - могут быть родители, родственники или ухаживающий персонал, больные заразными формами сифилиса. В этих случаях болезнь может быть передана через поцелуй, при пользовании предметами, бывшими в употреблении у больных сифилисом (посуда, зубная щетка и т. д.). Клинические симптомы сифилиса у взрослых и приобретенного сифилиса у детей почти не отличаются, но у последних имеет некоторые своеобразные особенности. В начале вторичного периода у детей чаще появляется розеолезная обильная, мелкая, симметричная сыпь, не склонная к группировке, хотя иногда наблюдается и сливающаяся розеола (roseola confluens), чаще встречающаяся в настоящее время. Помимо обильных пятнистых и папулезных высыпаний, принимающие иногда мокнущий характер, реже язвенный. Часто мокнущие сыпи наблюдаются у грудных детей, обладающих тонким роговым слоем, вследствие чего кожа у них подвергается мацерации. Особенно заразными для окружающих являются мокнущие сыпи на коже и слизистых оболочках, где всегда можно обнаружить большое количество бледных спирохет. Сыпи на коже, подвергаясь обратному развитию, оставляют после себя вторичную гиперпигментацию, исчезающую через определенный промежуток времени. У детей с приобретенным сифилисом не всегда можно обнаружить твердый шанкр. В большинстве случаев он протекает атипично, быстро дает обратное развитие, вследствие чего остается нераспознанным. Однако у некоторых больных детей сохраняются твердый шанкр или его остатки в виде рубца или пигментного пятна. К вторичному периоду увеличиваются почти все периферические лимфатические узлы [1-4].
По данным 2009 г, в Республике Казахстан на 100 тыс. населения приходится 20 случаев заболевания сифилисом среди детей до 14 лет. По данным ряд исследователей, чаще заболевают дети до 14 лет, причем нередко от 6 месяцев до 1,5 лет *3+.
Дифференциальную диагностику сифилиса проводят с псориазом, красным плоским лишаем, парапсориазом, пигментной крапивницей, ложносифилитическими папулами, лишаем золотушных, остроконечными кондиломами и др.[1-4].
В связи с этим, целью нашей статьи явилось описание клинического случая заболевания вторичным рецидивным сифилисом у ребенка 11 месяцев.
Особенностью данного заболевания, является его скрытое течение и чрезвычайно разнообразные симптомы, поэтому оно требует особого внимания, не только со стороны дерматовенерологов, но и со стороны педиатров, врачей общей практики и врачей скорой помощи. Недаром французские сифилидологи 19 века называли сифилис "великой обезьяной" из-за его схожести со многими заболеваниями кожи.
Больная Т., 25.02.2012 года рождения поступила в дерматовенерологическое отделение 24.01.2013г. в НИКВИ с диагнозом: Сифилис вторичный рецидивный (мелкоочаговая алопеция, эрозивные папулы в перианальной области, RW от 18.01.2013 г.- 4+,4+, Мр 4+.)
Со слов матери жалобы на высыпания в перианальной области у ребенка, выпадение волос.
Anamnesis morbi: 15.01.2013 года у мамы ребенка появились высыпания по телу, больная самостоятельно обратилась в частную клинику к врачу, где были проведены серологические исследования и установлено микрореакция от 15.01.13 - положительная; RW от 16.01.13 IAg 4+, IIAg4+. Сразу же как бытовой контакт был обследован ребенок, у которого установили положительные серологические реакции RW от 18.01.13 IAg 4+, IIAg4+, микрореакция - 4+.
В связи с вышеизложенным мама с ребенком были направлены в дерматовенерологическое отделение НИКВИ на стационарное лечение.
Из anamnesis vitae: Общее состояние ребенка удовлетворительное со стороны внутренних органов патологии не обнаружены.
Кожные покровы и слизистые оболочки вне очагов поражения обычной окраски, чистые. Ребенок-девочка родилась от 1-й беременности. Беременность протекала без особенностей. Роды протекали без осложнений, ребенок закричал сразу, оценка по шкале Апгар - 6-7 баллов. Рост при рождении - 51см, масса тела - 3300 г. Физиологическая желтуха после рождения - непродолжительная. В периоде новорожденности не болела.
В дальнейшем развивалась в соответствии с возрастом. Зубы начали прорезываться в 5 месяцев. Держать головку стала в 2 месяца, сидеть - в 5 месяцев, стоять - в 8-9 месяцев, ходить - в 10 мес. Ребенок находился на естественном вскармливании - до момента госпитализации в НИКВИ. Профилактические прививки - в срок, ребенком переносились без осложнений. Реакция Манту - отрицательная. Переливаний крови, плазмы, введения иммуноглобулина не было.
Аллергологический и наследственный анамнез без особенностей.
Со слов матери в декабре 2012 года, у ребенка на больших половых губах и перианальной области появились высыпания. Обратилась к участковому врачу- педиатру, где был выставлен диагноз: «Пеленочный дерматит». Получала соответственное лечение, после чего мама наблюдала кратковременное улучшение.
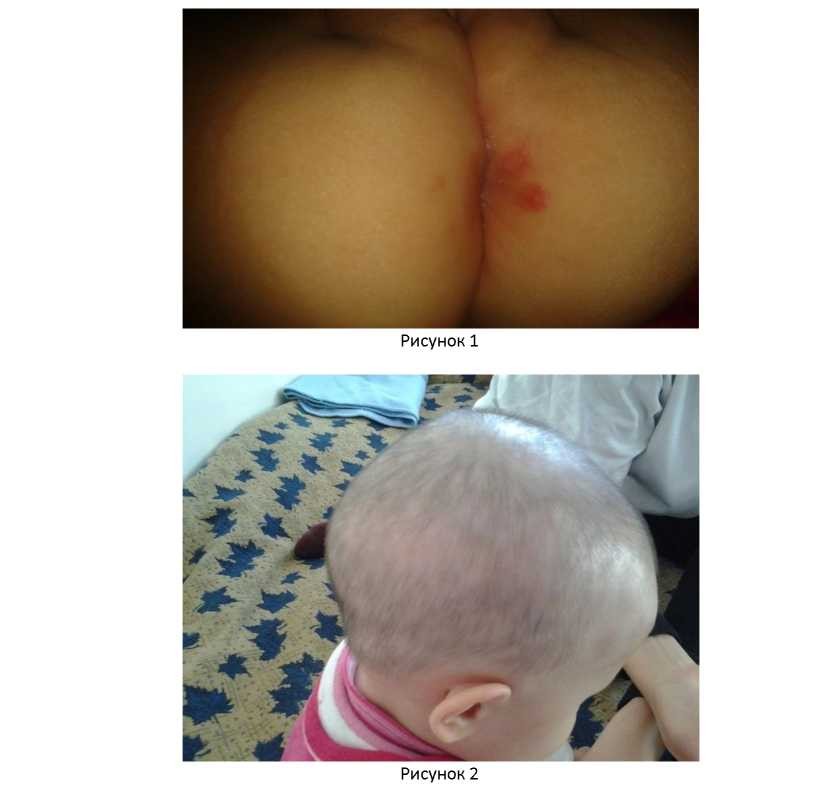
Status localis: Патологический кожный процесс хронический в стадии обострения. Сыпь не обильная, ассиметричная, полиморфная, представлена пятнами, папулами, локализующимися на волосистой части головы, в перианальной области. На волосистой части головы преимущественно на теменной и височной областях отмечается большое число мелких очажков облысения по типу «мех, изъеденный молью», диаметром = 0,5-0,8см, не сливающихся между собой. В перианальной области обнаруживаются лентикулярные папулы ярко розового цвета, не сливающиеся между собой, на поверхности которых отмечаются мокнущие эрозии со скудным серозным отделяемым. Лимфатические узлы в паховой и подмышечной областях увеличены до размеров горошины, безболезненны, не спаяны между собой и подлежащей тканью, цвет кожного покрова над ними не изменен. Волосы и ногти не поражены (рисунок 1,2,3).
Ребенок был обследован, результаты серологических реакций - микрореакция от 25.01.13 - положительная; RW от 25.01.13 ∣Аĝ 4+, IIAg4+, РИФ abc от 25.01.13 - положительный.
После проведенной полноценной специфической терапии, патологический кожный процесс полностью регрессировал. Больная была выписана под наблюдение дерматовенеролога, по месту жительства и проведение серологического контроля через один месяц.
СПИСОК ЛИТЕРАТУРЫ
- А. Рубинс « Дерматовенерология»/ Под ред. А.А. Кубановой. - М.: Издательство Панфилова, 2011г C. 119, 123, 142.
- Соколова Т.В. «Практические навыки в дерматовенерологии» - М.: ООО «Медицинское информационное агенство», 2011. - 54 с.
- http://www.inform.kz/rus/article/236531.
- Скрипкин Ю.К. Клиническая дерматовенерология //Руководство для врачей - М.: Гэотар -Медиa, 2009. - C. 564-588.