В последние годы в РК наметилась тенденция к снижению показателей младенческой смертности, тем не менее, существенный вклад в перинатальную смертность вносят глубоко недоношенные новорожденные, с критической массой тела.
Фчитывая значительные достижения современной медицины в области перинатологии и возможности выхаживания детей родившихся до срока, по инициативе ВОЗ были разработаны новые критерии живорожденности, в соответствие с которыми «живорожденным считается плод массой от 500 грамм и выше». Казахстан принял на себя обязательства следовать этим критериям, и распоряжением Премьер-Министра РК от 01.03.06 «Об утверждении Плана мероприятий по переходу Республики Казахстан на критерии живорождения и мертворождения» было принято решение осуществления перехода на национальном уровне на критерии живорождения и мертворождения. Поэтому с 2006 г. В РК проводился учет новорожденных с низкой и очень низкой массой тела, которую обозначают, как критическую.
Новорожденные, входящие в эту группу характеризуются морфофункциональной незрелостью органов и тканей, и соотвественно, несовершенными механизмами адаптации к существованию вне организма матери, в первую очередь, органов дыхания, и составляют группу высокого риска по развитию дистресс-синдрома и реализации внутриутробной инфекции.
В Государственной программе развития здравоохранения «Саламатты Казахстан» на 2011-2015 годы одним из важных целевых индикаторов был обозначен показатель младенческой смертности, который должен снизится до 12, 3 на 1 000 живорожденных к 2015 г.
Как достигнуть таких показателей? По нашему мнению, уже сегодня необходимо анализировать причины смерти перинатальной смертности в группе риска - новорожденных с низкой и очень низкой массой тела, чтобы определит перспективы в выхаживании этих детей.
Целью нашего исседования стал ретроспективный анализ аутопсийного материала детского отделения городского патологоанатомического бюро для установления причин перинатальной смерти, новорожденных с критической массой тела.
Материал и методы: для анализа взяты 81 случай - плоды и новорожденные со сроком гестации - от 21 недели до 32 недель, и массой тела - от 427 до 1000 грамм. Все случаи были разделены на три группы:
- Антенатальная гибель плода - 28 случаев,
- Интранатальная гибель плода - 13 случаев,
- Новорожденные, прожившие от 20 мин до 37 суток - 40 случаев.
Антенатальная гибель плода:
Известно, что причиной антенатальной гибели плода является нарушение маточно-плодового и плодово-плацентарного кровообращения. Из 28 случаев, в 5 случаях прерывание беременности было с медико-генетическими показаниям, так как в ходе наблюдения за беременными в женской консультации были установлены врожденные пороки развития:
- центральной нервной системы (спинномозговая грыжа, тератома копчика),
- мочевыделительной системы (двухсторонняя агенезия почек, мочеточников, мочевого пузыря),
- желудочно-кишечного тракта,
- костно-суставной системы.
В 1 случае была установлена замерзшая беременность, что стало причиной прерывания беременности.
В 2 случаях имели место преждевременные роды, которые были связанные с синдромом плацентарной трансфузии при монохориальной диамниотической двойне (в одном случае).
В остальных - 20 случаях, клинический диагноз «антенатальной гибель плода» был подтвержден при морфологическом исследовании и патологоанатомический диагноз формулировлся, как «антенатальная гибель плода». При гистологическом исследовании плаценты в группе антенатальной гибели плода отмечалась декомпенсированная форма хронической плацентарной недостаточности и воспалительные изменения - в виде серозно-гнойного децидуита, хориоамнионита, мембранита и виллузита очагового или диффузного характера. Можно предположить, что нарушения маточно-плацентарого или плодово-плацентарного кровообращения были связаны с воспалительными изменениями в плаценте, но только в 2 случаях имело место указание на преждевременную отслойку нормально расположенной плаценты.
Интранатальная гибель плода.
Интранатальная гибель плода была установлена в 13 случаях. Интранатальную гибель плода, клиницисты связывали с маловодием (3 случая), и истмико-цервикальной недостаточностью (1 случай). Кроме того, и в этой группе были МВПР, которые в танатогенезе не играли роли, но были выявлены в ходе морфологического исследования:
- ВПС-ДМЖП,
- ВПР ЦНС-внутренняя гидроцефалия,
- ВПР мочевой системы,
- ВПР костно-суставной системы,
- ВПС-атрезия аортального клапана -3 случая.
При гистологическом исследовании плаценты во всех случаях имела место хроническая плацентарная недостаточность, субкомпенсированная форма. При этом, обращала на себя внимание отсутствие воспалительных изменений.
Живорожденные, составили третью группу и по срокам гетации соответствовали от 22 недели до 33 недель (таблице 1).
Уаблица 1 - Живорожденные по срокам гестации
|
Гестационный возраст, в неделях |
Всего |
|
22-24 |
13 |
|
25-27 |
16 |
|
28-31 |
8 |
|
33 |
1 |
Как видно из таблицы 1, большинство новорожденных родились при сроке гестации от 22 по 27 нед.
Таблица 2 - Нозологические формы и продолжительность жизни у новорожденных с критической массой тела.
|
Нозологическая форма |
1 -я группа 0-6 суток |
2-я группа От 6-14 суток |
3-я группа От 15-30 суток |
4-я группа От 30 и боллее |
|
Первичные ателектазы, гиалиновые мембраны (15 случаев) |
+ |
+ |
+ |
|
|
Врожденный сепсис новорожденных(8 случаев) Внутриутробная пневмония (6 случаев) |
+ |
+ |
||
|
Некротический язвенный колит (4 случая) |
+ |
+ |
+ |
|
|
Внутриутробная инфекция (2 случая) |
+ |
+ |
||
|
Неиммунная водянка (1 случай) |
+ |
|||
|
Бронхолегочная дисплазия (2 случая) |
+ |
Как видно из таблицы 2, в 15 случаях причинами смерти новорожденных стали распространенные первичные ателектазы, очаговые гиалиновые мембраны.
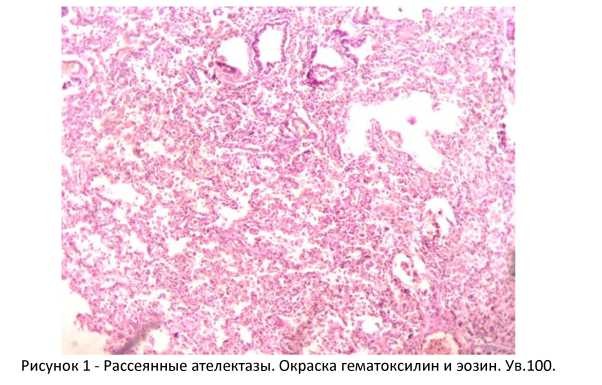
Продолжительность жизни в этой группе живорожденных составила от 20 мин до 18 суток, при этом, гестационный возраст от 23 до 30 нед., определил доминирование диффузных ателектазов (рисунок 1), связанных с незрелостью тканей, и ставших причиной смерти.
Наибольший интерес, с нашей точки зрения, представляет факт наличия в 14 случаях внутриутробная инфекция: внутриутробный сепсис и внутриутробная пневмония. Внутриутробный сепсис (8 случаев) характеризовался наличием множественных гнойных очагов в виде гнойного флебита, гнойного артериита, гнойного периартериита пупочных сосудов; серозно-гнойного менингита, энцефалита, очагово-серозной пневмонии, что было оцененонами, как септикопиемическая форма. Внутриутробная пневмония была установлена в 6 случаях, при этом во всех случаях были обнаружены очаги гнойного воспаления в плаценте.
Высокая частота встречаемости внутриутробной инфекции у детей с критической массой тела связана со сниженной иммунологической защитой против инфекции *1+. Именно инфекции являются причиной поздних самопроизвольных выкидышей во II триместре *2].
Выводы
В ходе морфологического анализа, нами были установлены основные причины смерти новорожденных с критической массой тела (38 случаев):
- в 15 установлены первичные ателектазы,
- в 8 случаях - внутриутробный сепсис
- в 6 случаях - внутриутробная пневмония.
Полученные нами данные свидетельствуют о серьезном вкладе в перинатальную смертность новорожденных с критической массой тела инфекционной патологии.
СПИСОК ЛИТЕРАТУРЫ
- Цинзерлинг В.А., Мельникова В.Ф. Перинатальные инфекции. (Вопросы патогенеза, морфологической диагностики и клиникоморфологических сопоставлений). Практическое руководство. - СПб.: Элби СПб, 2002. - 352 с.
- Глуховец, Н.Г. Патоморфология органов поздних самопроизвольных выкидышей при восходящем инфицировании плодного пузыря /Н.Г. Глуховец //Арх. патол. - 2000. - № 4. - С.41-45.