актуальность. Современные теоретические представления, как и многочисленные клинические исследования, побуждают к рассмотрению болевых синдромов как системных заболеваний, требующих соответствующего патогенетического комплексного подхода (Богачева л.а., 2000; Яхно Н.Н., Штульман Д.Р., 2002; алексеев в.в., 2003; Хабиров Ф.а., 2006). в настоящее время все большее признание в неврологии находит психосоматический подход, предполагающий восприятие человека в единстве его биологического и психического начал, и определяющий необходимость применения психокорректирующих методов в лечении заболеваний нервной системы (вейн A.M., 2001). в настоящий момент исследования показывают, что существует взаимодействие между стрессовыми ситуациями, появлением жалоб на боли и переходом болей в хроническую форму (осипова в.в., 2001; Стой PR. et аі., 2001; Whyte A.S., Niven С.А., 2001).
анализ современной литературы показал, что хронические боли в спине значительно ухудшают психоэмоциональное состояние больного и могут привести к возникновению тревожно-депрессивных расстройств.
Чем длительнее и интенсивнее болит тот или иной участок тела, тем сильнее «растормаживается» тот отдел нервной системы, который «контролирует» больной участок. каждый новый приступ боли проторяет и облегчает дорогу для следующего болевого пароксизма. Срабатывает так называемая «болевая память».
Нарушение баланса между двумя системами в сторону активации ноцицептивной системы или подавления активности антиноцицептивной системы и приводит к развитию хронического болевого синдрома, а возникающий после тканевого повреждения дисбаланс нейромедиаторов «запускает» механизмы патологических пластических процессов в периферической и центральной нервных системах, приводящих к формированию хронических болевых синдромов, при этом ингибирующее воздействие оказывается серотонинергическими и норадренергическими структурами. Умеренная кратковременная недостаточность серотонинергических структур приводит к развитию тревоги и боли, при длительно существующем дефиците серотонина может развиваться депрессия. Этим объясняется выраженное анальгетическое действие малых доз антидепрессантов при хроническом болевом синдроме и использование блокаторов обратного захвата серотонина, повышающих концентрацию этого нейротрансмиттера в ядрах ретикулярной формации мозгового ствола, из которых исходят нисходящие тормозящие пути, воздействующие на редукцию боли, в частности, при вертеброгенных болевых синдромах, обусловленных такими распространенными на сегодняшний день нозологиями, как остеохондрозы с компрессионно-корешковыми синдромами и грыжами межпозвонковых дисков. Хроническая боль играет важную роль в появлении суицидальных мыслей и попытках самоубийства. По данным отдельных исследований до 50% неонкологических больных с хроническими болевыми синдромами в определенные моменты имели суицидальные тенденции (вепĵатİп D., Pincus H., 2000; Fisher в.Ĵ. et аì., 2001). Многие пациенты с хроническими болями страдают от сексуальных проблем (Fillingim R.B., 2000; Leveille S.G. et al., 2005). Нарушения в сексуальной жизни могут способствовать уменьшению взаимной эмоциональной поддержки между больным и его близкими, углублению депрессии (Ambler N. et аì., 2001). Хроническая боль в спине снижает качество жизни пациентов: 30% отказываются от трудовой деятельности, 15% становятся дезадаптированными в повседневной жизни (Gureje O., 2001). выявлено, что снижение качества жизни больных с хронической дорсалгией обусловлено в основном неудовлетвореипостыо, связанной с ограничениями в повседневной жизни и физической активности, а также необходимостью лечиться (Новик А.А. с соавт., 2000; Зайцев В.П. с соавт., 2002).
цель исследования. Дорсалгия также оказывает глубокое неблагоприятное психосоциальное и физическое воздействие на качество жизни пациентов. Необходимо выявить психические расстройства при дорсалгиях.
материалы и методы. В основу работы положены материалы обследования 128 пациентов с больных с шейной, грудной и поясничной болями в качестве ведущих симптомов при остеохондрозах. критерии исключения: инфекционные и воспалительные поражения позвоночника, опухолевые процессы, остеопороз.
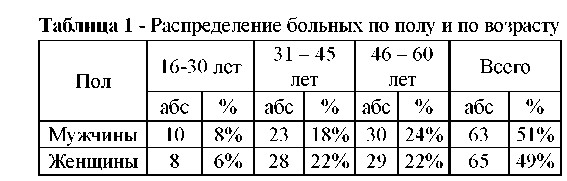
Больные были разделены на 3 группы в зависимости от возраста. Средний возраст больных был от 18 до 65 лет. из них было 65 женщин и 63 мужчин. Распределение больных по возрасту и полу представлены в таблице 1.
Наибольшее количество пациентов представлено в возрастной группе 31-45 лет и 46-60 лет, практически в равных количествах, процентное соотношение мужчин составило 18% и 24% соответственно, процентное соотношение женщин - 22% и 22% также во второй возрастной группе. Таким образом, большинство пациентов, представленных выше, приходится на трудоспособный возраст
В основной группе пациентов при исследовании их согласно критериям мкБ-10, определилось несколько видов нозологий среди психических патологий. При анализе встречаемости психических расстройств у больных с вертеброгенным корешковым болевым синдромом, определилась следующая картина: пациентов с агорафобией - 9, с социальной фобией – 20, со специфической фобией – 28, с генерализованным тревожным расстройством – 14, со смешанным тревожным и депрессивным расстройством – 19 и с обсессивнокомпульсивным расстройством- 8 пациентов, как это видно из таблицы 2.1., где приведены показатели абсолютных значений и процентного соотношения нозологий.
Все пациенты основной группы помимо представленного деления по психическим нозологиям, делились также по синдромальным формам неврологических диагнозов. Соотношение психических нозологий и синдромальных неврологических диагнозов представлено в виде таблицы ниже.
таблица 3 - Соотношение клинических форм психических нозологий и неврологической симптоматики
|
клинические формы тревоги |
компрессионно ишемический с-м |
корешковый с-м |
рефлекторный с-м |
всего (абс) |
|
Агорафобия |
1 (12%) |
4 (44%) |
4 (44%) |
9 |
|
Социальные фобии |
9 (45%) |
6 (30%) |
5 (25%) |
20 |
|
Специфические фобии |
11 (39%) |
10 (36%) |
7 (25%) |
28 |
|
ггР |
9 (64%) |
3 (21%) |
2 (15%) |
14 |
|
Смешанное тревожное и депрессивное расстройство |
8 (42%) |
8 (42%) |
3 (16%) |
19 |
|
обсессивно-компульсивное расстройство |
3 (38%) |
1 (12%) |
4 (50%) |
8 |
как видно из таблицы 3, психические нозологии представлены 6-ю основными диагнозами: агорафобией, социальной фобией, специфической фобией, генерализованным тревожным расстройством, смешанным тревожным и депрессивным расстройством и обсессивно-компульсивным расстройством. Неврологические группы диагнозов представлены 3-мя синдромами: компрессионноишемический, корешковый и рефлекторный.
Агорафобия при компрессионно-ишемическом синдроме характеризовалась следующими признаками:

страх, связанный с пребыванием в общественном месте (в данном случае, в больнице), нарастающее беспокойство по поводу нахождения в общественном месте и невозможности сразу же вернуться домой, неспособность расслабиться, мышечное напряжение, нарушение концентрации, раздражительность, «стеснение в груди» и дискомфорт, инсомния.
Агорафобия при корешковом болевом синдроме характеризовалась также страхом невозможности свободного передвижения, в связи с нахождением в больнице, нетерпеливостью, склонностью к затруднению концентрации внимания, нервной дрожью, ощущением комка в горле, стеснением в груди, трудностями засыпания.
а агорафобия при рефлекторном болевом синдроме – недовольством ограниченной свободой, в связи с соблюдением больничного режима, ранними пробуждениями, трудностями глотания, сухостью во рту, внутренним напряжением, трудностями засыпания и нарушениями ночного сна.
Социальная фобия при компрессионно-корешковом синдроме характеризовалась следующими симптомами: внутренним напряжением, ощущением усталости, страхом испытать излишнее внимание со стороны врачей, среднего и младшего медицинского персонала, а также рассеянностью, робостью, и даже ранимостью.
Социальная фобия при корешковом синдроме характеризовалась напряженностью в общении с врачами и медицинским персоналом, зажатостью в коммуникации, пугливостью, избеганию излишнего общения, общение лишь только по экстренной необходимости, а также нарушениями сна.
Социальная фобия при рефлекторном синдроме мало отличалась от описанных предыдущих двух форм.
Специфические фобии и оказались наиболее многочисленной группой встречающихся расстройств и характеризовались у каждого пациента разными видами фобий, например, такими как: избегание вида крови, избегание и отказ от некоторых видов процедур и манипуляций, связанных с лечением, страх заражения во время манипуляций некоторыми видами инфекций – такими как вирусные гепатиты, венерические заболевания.
общими расстройствами, имеющими место при Специфических фобиях при компрессионно-ишемическом, корешковом и рефлекторном синдроме были следующие расстройства – страх и мрачные предчувствия, одышка, учащенное сердцебиение, тошнота, жидкий стул или учащенное мочеиспускание, внутреннее напряжение, нарушение сна в виде трудности засыпания.
Генерализованное тревожное расстройство при компрессионно-ишемическом синдроме характеризовалось следующими симптомами – чувство постоянной нервозности, мышечного напряжения, ощущения внутренней дрожи, пульсации, а также симптомами со стороны вегетативной нервной системой – это сильное сердцебиение, учащенный пульс, потливость, озноб, тремор, ощущение нехватки воздуха, тошнота или абдоминальный дискомфорт, неустойчивость, легкость в голове или предобморочное состояние, ощущение дереализации и деперсонализации (чувство нереальности).
Генерализованное тревожное расстройство при корешковом болевом синдроме проявлялось болью или дискомфортом в левой половине грудной клетки, одышкой, ощущением головокружения, ощущением онемения или покалывания (парестезии) в верхних конечностях, ощущением прохождения по телу волн жара или холода, а также ощущением предчувствия каких либо плохих событий, бесперспективность, тревожные мысли о неэффективности лечения, невозможность избавиться от этих мыслей, затруднение концентрировать внимание, чувствительностью к шуму, головокружение и головная боль.
Генерализованное тревожное расстройство при рефлекторном синдроме характеризовалось приблизительно одинаковыми симптомами с вышеперечисленными при корешковом и компрессионноишемическом болевом синдроме.
Смешанное тревожное и депрессивное расстройство при компрессионно-ишемическом, корешковом и рефлекторном синдроме одинаково проявлялось наличием одновременно как симптомов тревоги, так и симптомов депрессии, при чем ни тревога ни депрессия не являлись доминирующими, а проявлялись в равной мере. выявленные симптомы: мышечное напряжение, тремор, неспособность расслабиться, головной боли (обычно билатеральной и часто в лобной и затылочной областях), нервозность, бессонница, сексуальные нарушения, невозможность сконцентрироваться, ухудшение памяти, быстрая утомляемость, ощущение взвинченности, ожидание неопределенной опасности, а также гиперактивность вегетативной нервной системы, которая выражалась повышенным потоотделением, тахикардией, сухостью во рту, дискомфортом в эпигастрии и головокружением.
Обсессивно-компульсивное расстройство проявлялось беспокойством, раздражительностью, различными нарушениями сна (с трудностью засыпания и ранними пробуждениями), изменениями аппетита (как повышение так и отсутствие), нарушениями памяти и концентрации внимания, а также навязчивыми мыслями и представляемыми образами о бесперспективности лечения, о возможности инвалидизации, с которыми самому пациенту очень трудно справляться. каких- либо критических отличий обсессивно-компульсивных расстройств при компрессионно-ишемическом, корешковом и рефлекторном синдроме не наблюдалось.
выводы. Таким образом, как определяется из приведенных выше данных, наиболее распространенной нозологией из выявленных нами всех психических нозологий являются: F40.1 - Социальные фобии, F40.2 - Специфические фобии, F41.2 – смешанное тревожное и депрессивное расстройство, их процентное соотношение среди психических нозологий составляет 20%, 28% и 19% соответственно приведенным наименованиям диагнозов. из проведенного анализа психических расстройств выявлено, что тревожные расстройства не обладают какой- либо специфичностью по отношению к разным формам неврологических расстройств.
список литературы:
- Александровский Ю.А. Пограничные психические расстройства. М.: Медицина; 2000. – 400 с.
- александровский Ю.а. Пограничные психические расстройства. — М.: Медицина, 1993. — 400 с.
- карвасарский Б.Д., Простомолотов в.Ф. Невротические расстройства внутренних органов. — Кишинёв: Штиинца, 1998. — 166 с.
- курако Ю.л., волянский в.е. Пути оптимизации терапии психовегетативного синдрома // Журнал неврологии и психиатрии им. С.С. Корсакова. — 1992. — Т. 92, вып. 4. — С. 47–50.
- левина Т.м. Показатели госпитализации больных с пограничными нервно-психическими расстройствами // Актуальные вопросы клинической диагностики, терапии и профилактики пограничных состояний: Тезисы докладов Всесоюзного симпозиума. — Томск, 1987. — С. 26–28.
- Никитин З.А. Атаракс и генерализованноетревожное расстройство: новая перспектива старого лекарства? Журнал Психиатрия и психофармакология, Т 11,№2, 2006. Московский государственный университет им. М.В.Ломоносова, Российское отделение международной научной организации «Кокрановское сотрудничество»
- Справочник по формулированию клинического диагноза заболеваний нервной системы/ под. ред. В.Н.Штока, О.С. Левина. - М.: ООО «Медицинское информационное агенство», 2006. - 520 с.
- Старостина Е.Г. Генерализованное тревожное расстройство и симптомы тревоги в общемедицинской практике // Русский медицинский журнал 2004; 12 (22): 2-7.
- Ташлыков в.а. Внутренняя картина болезни при неврозах и её значение для терапии и прогноза. — Автореф. дис. … д-ра мед. наук. — Л., 1986. — 26 с.
- Тополянский в.Д., Струковская м. в. Психосоматические расстройства. — М.: Медицина, 1986. — 384 с.
- Успенский Ю. П., Балукова Е.В. Патоморфоз тревожного расстройства у болъных с дисбиозом кишечника. #07/2009 «Лечащий врач» Медицинский научно-практический журнал.
- Ушаков г.к. Пограничные нервно-психические расстройства. — М.: Медицина, 1987. — 304 с.
- Целибеев Б.а. Психические нарушения при соматических заболеваниях. — М.: Медицина, 1972. — 280 с.
- Чугунов в.С., васильев в.Н. Неврозы, неврозоподобные состояния и симпатико-адреналовая система. — М.: Медицина, 1984. — 192 с.
- Яхно Н.Н., Штулъман Д.Р. Болезни нервной системы: руководство для врачей. В 2 т. Т I/ под ред. Н.Н. Яхно, Д.Р. Штулъмана. - 3-е изд. - М.: Медицина, 2003. - 512 с.
- Ballenger JC, Davidson JRT, Lecrubier Y, et al. Consensus statement on generalized anxiety disorder from the International Consensus group on Depression and anxiety. J Clin Psychiatry 2001; 62 (suppl. 11): 53-58
- Brenes GA. Anxiety and chronic obstructive pulmonary disease: prevalence, impact and treatment. Psychosomatic Medicine, 2003; 65: 963-970.
- Goodwin R, Gorman J. Psychopharmakologic Treatment of generalized anxiety disorder and risk of major Depression. Am J Psychiat 2002; 159: 1935-7.
- Harter MC, Conway KP, Merikangas KR. Associations between anxiety disorders and medical illness. Eur Arch Psychiatry Clin Neurosci 2003;253: 313-320.
- Kessler R.C., Berglund P.A., Foster C.L., et al. Social consequences of psychiatric disorders, 2: teenage parenthood. Am J Psychiatry 1997;154:1405-1411
- Kucharczyk W.M. Central Nervous system. - Philadelphia, 1990. - P.233
- Mayer E.A., Craske M., Naliboff B.D. Depression, anxiety and the gastrointestinal system. J Clin Psych 2001; 62 (suppl. 8): 28-36.
- Simon J., Lecrubier Y, Ustun TB. Somatic symptoms and psychiatric disorder: an international primary care study. Rev Contemp Pharmacotherapy 1996;7: 279-285.
- Waddell G., Main C. J. Illnes behavior // The Back Pain Revolution/ Ed. G. Waddell. - Edinburgh: Churchill Livingstone, 1999. - P. 155-173.
- Waddell G., Main C. J. Psychologic distress // Ibid. -P. 173-187.
- Wells K.B., Golding J.M., Burnham NA: Psychiatric disorder in a sample of the general population with and without chronic medical conditions. Am J Psychiatry 1988, 145:980.