Оказание паллиативной помощи онкологическому больному требует соответствующего профессионального медицинского ухода и парамедицинской инфраструктуры. Принципиально важным является адекватное взаимодействие специалистов в составе мультидисциплинарных групп для оказания максимально качественной помощи онкологическим пациентам с далеко зашедшими формами рака.
Несмотря на определенные успехи профилактики рака и ранней диагностики в онкологии, количество больных с далеко зашедшими формами опухолевого процесса остается стабильно высоким, составляя около 30-40% от общего количества онкологических больных. В эту гетерогенную группу входят пациенты с впервые установленным диагнозом злокачественного новообразования и больные, получившие специальное лечение с прогрессированием опухолевого процесса. При невозможности в настоящее время в рутинной практике контролировать микрометастазы и потенциал опухолевой прогрессии у каждого пациента и с учетом роста онкологической заболеваемости в глобальном масштабе [1], все более актуальным становится адекватная организация паллиативного и симптоматического лечения, обеспечивающего приемлемый уровень качества жизни онкологических больных.
В Республике Казахстан в 2013 году было выявлено 33029 впервые диагностированных случаев злокачественных новообразований (в 2012 г. - 32005).Доля далеко зашедших форм к моменту установления диагноза составила 14.1% от общего числа выявленных злокачественных новообразований (в 2012 г. - 14.6%). Относительно большая доля запущенных форм отмечена при злокачественных новообразованиях поджелудочной железы (37.3%), печени (27.4%), желудка (25.6%), легкого (24.0%), ободочной кишки (17.0%) и саркомах костей (16.2%) [2]. Известно, что опухоли указанных локализаций характеризуются неблагоприятным прогнозом, низкими показателями выживаемости и сложностью ответа на специфическую противоопухолевую терапию. В целом показатель заболеваемости злокачественными опухолями в республике не имеет тенденции к снижению и составил в 2013 г. 193.9%000 (в 2012 г. - 190.6%000) с темпом прироста 1.7%.
Исходя из определенияВОЗ (2002 г.) [3], паллиативное лечение начинается с того момента, когда возможности специального противоопухолевого лечения исчерпаны или оно не целесообразно, т.е. не приведет к продлению жизни или улучшению ее качества у конкретного больного. С другой стороны существуют убедительные клинические доказательства того, что паллиативная и поддерживающая помощь в онкологии должны начинаться с момента постановки диагноза, продолжаться в ходе всех фаз течения опухолевого процесса и быть интегрированными в общую структуру онкологической службы [4, 5]. Эти доказательства, в частности, закреплены законодательно в 2003 г. в т.н. Основных положениях «Рекомендаций Комитета министров Совета Европы государствам- участникам по организации паллиативной помощи» [6].Существование этого противоречия, отчасти, является причиной того, что организация помощи пациентам с далеко зашедшими формами злокачественных новообразований сегодня представляет собой одну из сложных и не решенных проблем[7].В то же время модели паллиативной помощи в странах СНГ развиваются как на национальном, так и на региональном уровнях[8, 9, 10], что отражает экономические и организационные аспекты реформирования современных систем здравоохранения.
Основные вопросы организационного иметодологическ ого характера возникающие при интеграции паллиативной помощи в онкологическую службу остаются неизменными на протяжении последних лет. Их можно условно объединить в несколько «блоков», соответствующих уровням организации лечения:
- проблемы адаптации паллиативной помощи для конкретного пациента (индивидуализация лечения)
- вопросы функционального качества жизни
- проблемы оптимального места для оказания паллиативной помощи больным с далеко зашедшими формами онкологических заболеваний
- вопросы профессионального контакта и сотрудничества в мультидисциплинарных группах
- потребности инфраструктуры
По поводу первых двух «блоков» в среде специалистов занятых оказанием паллиативной помощи существует относительное единообразие мнений, однако ситуация осложняется, в частности, отсутствием в Казахстане Национальных стандартов оказания паллиативной помощи онкологическим больным, которые бы согласовывались с протоколами, принятыми в развитых странах и рекомендованных ВОЗ.
В содержании 3,4,5 «блоков» определенности в подходах к решению содержащихся в них проблем практически нет, кроме существования нормативно-правовой базы, касающейся главным образом государственного регулирования сферы обращения лекарственных средств(наркотических анальгетиков) и номинальных гарантий оказания медицинской помощи за счет государственного бюджета в рамках ГОБМП[11, 12, 13,14].
По мнению экспертов по паллиативной помощи Европейского общества медицинской онкологии (ESMo), наилучшим местом для оказания паллиативной помощи является то, где пациенту обеспечивается оптимальный уровень качества жизни. В Европе около 70% больных с запущенным онкологическим процессом предпочитают получать и получают необходимое лечение дома[15]. В Республике Казахстан этот принцип не реализуется, в том числе и по причине дефицита «паллиативных» коек и самих мест оказания паллиативной помощи - т.е. хосписов и отделений паллиативной помощи при специализированных онкологических учреждениях. В то же время в России, как было показано на примере крупного федерального субъекта по данным 2014 г. [5], большинство больных, умерших от злокачественных новообразований на дому, в последний год жизни получали стационарную медицинскую помощь (69.5 госпитализаций на 100 больных в течение года). Авторами сделан вывод о том, что «не менее 80% от числа развернутых коек, предназначенных для оказания паллиативной медицинской помощивсем инкурабельным больным в соответствии с нормативом Государственной программы… должно быть выделено для больных злокачественными новообразованиями».
В 2013 г. в Республике Казахстан общее количество хосписных коек составляло не более 300, общее количество выездных бригад - не более 3, общее количество обученных врачей - не более 30, общее количество учебных заведений, осуществляющих подготовку специалистов по паллиативной помощи - 1. При этом потребность в них на уровне страны предстает следующим образом: общее количество хосписных коек - не менее 3000, общее количество выездных бригад - не менее 60, общее количество обученных врачей - не менее 300, общее количество обученных психологов и соцработников не менее 300, количество учебных заведений, осуществляющих подготовку специалистов по паллиативной помощи (включая колледжи) - не менее 30.
Оценка существующей ситуации, проведенная нами при изучении штатов, коечного фонда и наличия сертифицированных специалистов организаций, оказывающих паллиативную помощь онкологическим больным в городах Алматы, Караганде, Кустанае, Павлодаре, Семипалатинске, Уральске и Усть-Каменогорске выявила существенный дефицит по всем показателям.
Предлагаемый расчет норматива сети организаций паллиативной помощи и сестринского ухода по данным экспертов Всемирного Банка (ВБ) составляет27 коек на 100000 человек, что эквивалентно 3.5 койкам на 1000 населения старше 65 лет. Согласно предложениям экспертов рабочей группы Республиканского центра развития здравоохранения(РЦРЗ) необходимо развернуть 30 коек на каждые 400000 населения, из них 70% - с профильностью для онкопатологии, 30% - для сестринского ухода (табл. 1).Расчет потребности произведен исходя из данных о численности и средней продолжительности жизни населения по данным Комитета по статистике Республики Казахстан [19].
Таблица 1 - Существующая потребность в койках для оказания паллиативной помощи в разрезе областей в Республике Казахстан (данные по соcтоянию на конец 2014 г.)
|
Регион |
Потребность (рабочая группа РЦРЗ) |
Потребность (эксперты ВБ) |
Количество функциониру-ющих коек |
|
Акмолинская область |
55 |
141 |
0 |
|
Актюбинская область |
59 |
100 |
0 |
|
Алматинская область |
143 |
244 |
0 |
|
Атырауская область |
41 |
59 |
0 |
|
Восточно-Казахстанская область |
105 |
299 |
124 |
|
Жамбылская область |
79 |
124 |
0 |
|
Западно-Казахстанская область |
46 |
109 |
30 |
|
Карагандинская область |
102 |
270 |
50 |
|
Костанайская область |
66 |
197 |
25 |
|
Кызылординская область |
54 |
64 |
0 |
|
Мангистауская область |
41 |
40 |
0 |
|
Павлодарская область |
56 |
151 |
15 |
|
Северо-Казахстанская область |
44 |
141 |
0 |
|
Южно-Казахстанская область |
197 |
226 |
0 |
|
г. Алматы |
109 |
251 |
180 |
|
г. Астана |
56 |
65 |
0 |
|
Республика Казахстан |
1253 |
2481 |
424 |
В перспективе для улучшения системы паллиативной помощи необходимы не только расширение коечного фонда, но и совершенствование законодательства, в том числе с целью повышения доступности опиоидных анальгетиков, разработка и внедрение Национальных стандартов оказания паллиативной помощи и периодических медицинских протоколов к ним, создание базы данных для научно-исследовательской деятельности и информационнометодической ресурсной базы.
Несмотря на то, что для большинства больных хоспис остается идеальной моделью помощи в терминальной фазе заболевания, имеются моменты, которые ограничивают широкую доступность этого подхода:
- ▪ ограниченное (и недостаточное) количество коек
- ▪ высокая себестоимость оказания услуг
- ▪ трудно решаемые вопросы прогноза и коммуникации с больными и их близкими.
Стоимость может быть снижена путем комбинирования оказания помощи в хосписе с внестационарной помощью (хоспис на дому). Этот подход имеет свои преимущества, поскольку один и тот же врач наблюдает больного и в условиях стационара и в условиях стационарозамещающей помощи в терминальной фазе заболевания.Оказание качественной поддерживающей и паллиативной помощи требует взаимодействия врачей разных специальностей (радиологов, хирургов, специалистов по медицинской реабилитации, психотерапевтов, специалистов по терапии боли, анестезиологов и специалистов по паллиативной медицине) а также специалистов других служб (сиделок, социальных работников, психологов). Для реализации этого принципа ЕSMOбыли разработаны т.н. «Основные принципы помощи в конце жизни» (Core Principles for End-of-Life Care), которые сформулированы как «необходимая составная часть процесса интеграции паллиативной помощи в структуру клинической онкологии»[16].
В этом контексте важны два соображения:
- ▪ Интеграция первичного противоопухолевого лечения (хирургического, лучевого или лекарственного) и паллиативной помощи необходима для того, чтобы гарантировать приемлемый уровень качества жизни на конечном отрезке жизни больного.
- ▪ Необходимость интеграции паллиативной помощи в онкологическую практику часто недооценивается, что на практике выражается в том, что пациенты направляются на программы паллиативной помощи только в последние недели или дни жизни.
Сосуществование двух противоположных тенденций,возможно, отражает переходный период, в котором клиническая онкология и паллиативная помощь перестают быть двумя различными и независимыми областями медицины и становятся новым подходом, в преемственности и непрерывности лечения (Рисунок 1).
котором обе дисциплины интегрированы в программу
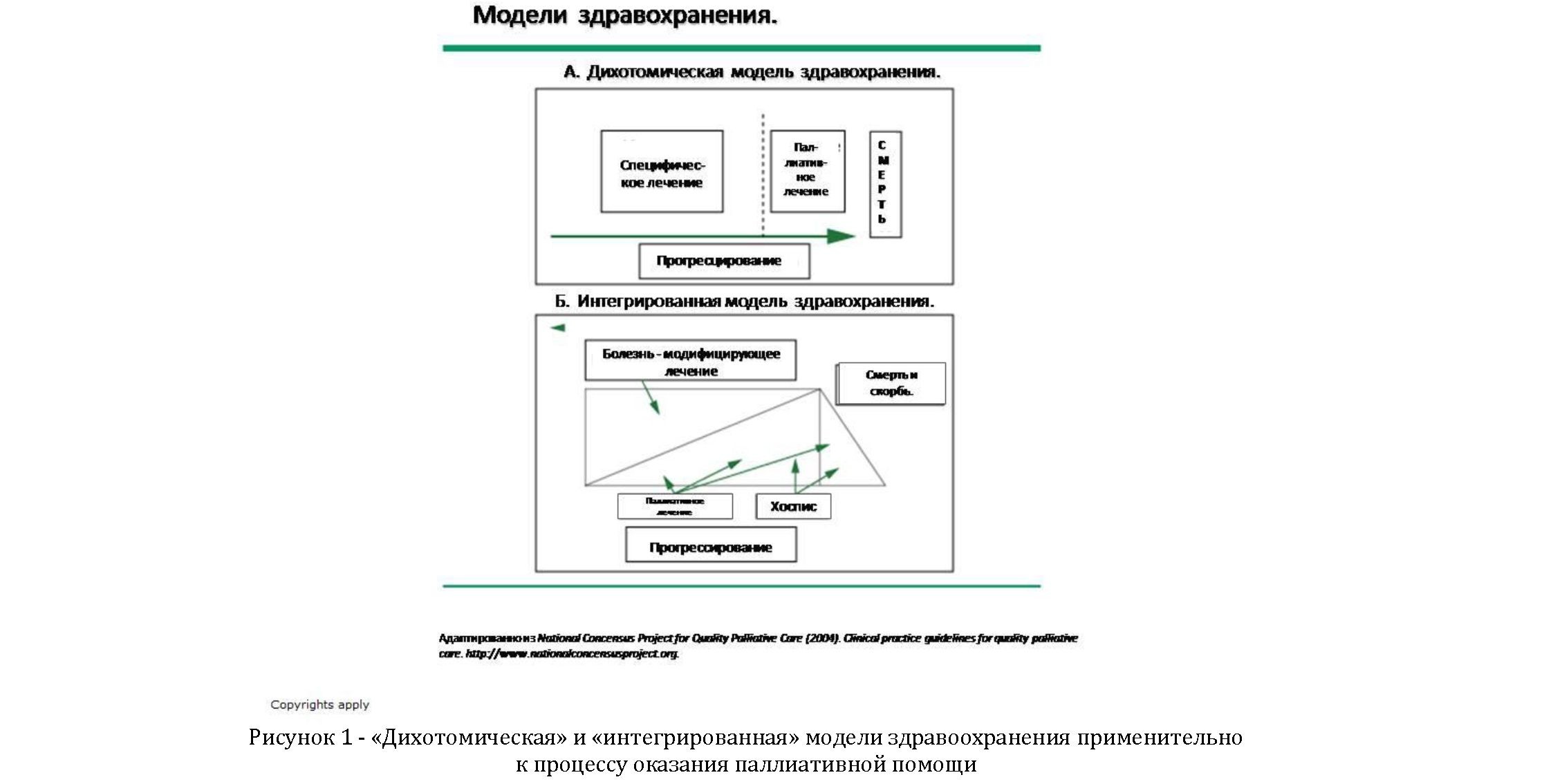
Традиционные методы клинической оценки (т.е. опрос, непосредственное исследование и дальнейшие диагностические процедуры) и составление плана по уходу за больным зачастую не охватывают все возможные проблемы паллиативной помощи [20,21]. С одной стороны, пациенты, страдающие неизлечимыми заболеваниями часто неохотно вступают в контакт, связанный с прогнозом или планированием паллиативной помощи, с другой стороны врачи, не имеющие всестороннего, структурированного подхода к оценке состояния пациента,как правило,недооценивают актуальные потребности и предпочтения пациента
[22,23].Несоответствие между озвученными пациентами и документированными медицинскими работниками симптомами было показано в исследовании, в котором были опрошены пациенты и анализировались медицинские записи врачей. Были заполнены соответствующие опросники, всего 58 анкет [24]. Поаспекту боли наблюдалось соответствие в 96 % случаев,однако пациенты сообщали и о других симптомах и проблемах, о которых врачи не указали в документации (несоответствие составляло от 2 до 52 %). Также низкое соответствие потребностей и результата наблюдалось в вопросах обсуждения с пациентом помощи в конце жизни [25].
Исследования показывают, что отсутствие структурированной дискуссии с пациентом о прогнозе и оценке потребностей и нужд ведет к снижению качества оказываемой помощи [26]. Так, одно исследование показало, что большинство пациентов с IV стадией ракатолстой кишки и легких ошибочно считали, что их болезнь излечима [27].
Перемещение пациента из одного учреждения в другое на этапе оказания паллиативной помощи, бывает, как правило, вынужденным, но определенно вызывает фрагментацию и дублирование помощи, вместе с тем повышая риск возникновения медицинских ошибок [28]. Среди пожилых пациентов с нарушением когнитивных функций, перемещенияпо разным медицинским учреждениям, а также многоразовые госпитализации за последние 90 дней жизни, ассоциированы с отрицательными последствиями для пациента, т.е. с увеличением времени оказания помощи в отделении интенсивной терапии и увеличением частоты осложнений, в том числе, пролежней [29,30]. В этой связи всесторонняя оценка паллиативной помощи должна учитывать возможные перемещения пациента, а также планирование помощи таким образом, чтобы избежать травм, осложнений и дублирования лечения [31].
Однако цель непрерывности лечения, необходимая для достижения адекватного уровня качества помощи от времени установления диагноза до последних дней жизни больного труднодостижима из-за сложностей в организации интегрированного подхода помощи пациенту на протяжении всех фаз болезни. Для преодоления указанных сложностей в странах Европейского Союза были разработаны и в 2006 г. приняты Европарламентом клинические рекомендации Группы Развития поддерживающей и паллиативной помощи ESMO (ESMO Task Forceon Supportive and Palliative Care), в которых представлена программа развития трех приоритетных областей паллиативной онкологии (т.н. новая парадигма или идеология «паллиативной онкологии», в которой четко прослеживаются конкретные потребности инфраструктуры):
- ▪ Изменение в системе подготовки онкологов с включением в образовательный процесс программы освоения необходимых навыков оказания поддерживающей и паллиативной помощи.
- ▪ Обучение онкологов принципам диагностики и терапии основных синдромов у пациентов с далеко зашедшими формами онкологических заболеваний и в терминальной фазе заболевания.
- ▪ Организация служб паллиативной помощи в структуре медицинских учреждений, основанная на современных концепциях преемственности лечения, оказание предпочтения интеграции двух лечебных направлений в единую систему оказания помощи онкологическим больным.
Следует заметить, что аналогичные тенденции развития в последнее время определяются и в странах СНГ, в частности в России. Так, по данным онкологов Республиканского клинического онкологического диспансера г. Казань [8], служба паллиативной помощи онкологическим больным в составе онкологического учреждения позволяет «улучшить процесс выявления онкологических больных, оптимально долечивать пациентовна дому, проводить наблюдения за больными 2 и 3 клинических групп с адекватной коррекцией возникающих осложнений». Помимо клинических преимуществ для пациентов, последовавших за внедрением всех принципов паллиативной и реабилитационной медицины участники реализации данной программы добились реальной экономической эффективностив размере 2.5 млн. руб. в год.
Программы интеграции паллиативной помощи в онкологическую практику предполагают поэтапное развитие всех трех областей, определенных ESMoTaskForce в качестве приоритетных (табл. 2). При этом идеальным местом для развития этого подхода являются многопрофильные онкологические центры. Экспертами ESMoTaskForce была разработана и предложена для внедрения специальная система медицинского аудита для центров, занимающихся интеграцией паллиативной помощи и клинической онкологии, в которых программы интеграции могут быть документально подтверждены и сертифицированы[17, 18].
Таблица 2. Приоритетные области современной клинической онкологии, идентифицированные экспертами ESMo для улучшения преемственности лечения онкологических больных на всех этапах течения заболевания.
- Изменение роли онколога в обеспечении оказания поддерживающей и паллиативной помощи:
- ▪ клиницист-онколог должен иметь навыки в области поддерживающего и паллиативного лечения онкологических больных
- ▪ обеспечение высококачественной поддерживающей и паллиативной помощью требует кооперации с врачами других специальностей (радиологами, специалистами по реабилитации, психотерапевтами, специалистами по противоболевой терапии), а также с врачами диагностических служб
- Обучение онкологов в области поддерживающей и паллиативной помощи:
- ▪ в ведении пациентов с далеко зашедшими формами онкологических заболеваний
- ▪ в области коммуникации с пациентами и членами их семей ▪ в ведении пациентов с осложнениями опухолевого процесса и в оказании помощи при неотложных состояниях в онкологии
- ▪ в оценке и терапии физических симптомов онкологического заболевания и побочных эффектов противоопухолевого лечения
- Минимальные стандарты для обеспечения поддерживающей и паллиативной помощью онкологическими центрами должны включать:
- ▪ протоколы оценки тяжести симптомов в ходе активного лечения больного злокачественным новообразованием
- ▪ протоколы оценки и терапии сложных и резистентных симптомов
- ▪ адекватную оценку и своевременное вмешательство при неотложных и угрожающих жизни состояниях
- ▪ организацию своевременного направления пациента в службу паллиативной помощи в ситуации, когда дальнейшее специальное противоопухолевое лечение малоперспективно или опасно для жизни пациента
- ▪ протоколы адекватной помощи в конце жизни службами хосписа или ухода за тяжелобольными или умирающими онкологическими пациентами на дому.
Предпосылки для адекватного функционирования этой сложной иерархической системы в Республике Казахстан есть. В условиях и порядке оказания паллиативной помощи онкологическим больным (отраслевом стандарте) в соответствии с Постановлением Правительства Республики Казахстан от 26.11.2009 г. № 1938 наряду с видами помощи и объемами услуг определены организационные структуры, оказывающие конкретные объемы помощи целевым категориям населения. Однако потребности инфраструктуры на современном этапе могут быть удовлетворены гораздо эффективнее, если в работе этих организационных структур (хосписов, отделений паллиативной помощи, выездных бригад) будет присутствовать компонент интеграции и междисциплинарный подход.
При условии развития в будущем приоритетных областей, определенных ESMo, перед практикой отечественного здравоохранения встанет ряд проблем, закономерно вытекающих из потребностей инфраструктуры. Это в первую очередь организация паллиативной помощи путем перепрофилирования коечной мощности многопрофильных больниц, внедрение и развитие выездных служб на базе медицинских организаций ПМСП, развитие государственночастного партнерства путем предоставления привлекательного тарифа для медицинских организаций негосударственного сектора. Немаловажным является определение источников финансирования и возможных механизмов государственно-частного партнерства в сфере оказания паллиативной помощи.
Следует заметить, что показатели индикаторов оценки качества оказания паллиативной помощи, такие как удельный вес случаев адекватно подобранной противоболевой терапии у онкологических больных iV клинической группы с хроническим болевым синдромом, удельный вес больных, выписанных с значимым уменьшением тягостных проявлений раковой интоксикации, удельный вес случаев возникновения пролежней у больных с резким ограничением физической активности, напрямую зависят от уровня «интегрированности» паллиативной помощи в общую структуру онкологической помощи. Эти показатели не будут иметь тенденции к улучшению пока процесс оказания паллиативной помощи остается замкнутым исключительно в рамках системы: «районный онколог - хоспис - участковый терапевт».
СПИСОК ЛИТЕРАТУРЫ
- Tanneberger S. Palliative care in advanced cancer. in: R. Catane, N.i.Cherny, M.Kloke, S. Tanneberger, D. Schrijvers (eds), ESMo Handbook of advanced cancer care. - London and New York: Taylor&Francis, 2006. - Р. 5.
- Показатели онкологической службы Республики Казахстан за 2013 год (статистические материалы). Сост. Нургазиев К.Ш., Байпеисов Д.М., Сейсенбаева Г.Т., и др. - А.: 2014 . - С. 91-106.
- Stjernsward J., ClarkD. Palliative Medicine: A global perspective. in: Doyle D., Hanks G., Cherny N., Calman K. (eds). oxford Textbook of Palliative Medicine, 3rd ed. - oxford: oxford University Press, 2004. - Р.1197-1198.
- Тюляндин С.А. Интеграция паллиативной помощи в онкологическую практику // Практическая онкология, 2001. - № 1(5). - С.3-4.
- В. Лэви, Ч. Бонд, Р. Вулдридж. Пособие по паллиативной медицине. Развитие паллиативной помощи в районах с ограниченными ресурсами. - СПб.: Межрегиональная ассоциация паллиативной медицины, 2008. - С. 3.
- Рекомендации Комитета Министров Совета Европы государствам-участникам по организации паллиативной помощи (Приняты Комитетом Министров 12 ноября 2003г. на 860 заседании уполномоченных представителей министров). - Н.-Н.: Нижегородская государственная медицинская академия, 2006. - С. 6-10.
- Антоненкова Н.Н., Якимович Г.В., Черных И.Д., Курьян Л.М., Лось Д.М. Необходимость и перспективы развития паллиативной медицинской помощи пациентам с онкологической патологией.//Тезисы VIII Съезда онкологов и радиологов СНГ и Евразии. - Евразийский онкологический журнал. - № 3(3). - 2014. - С. 891.
- Ахметзянов Ф.Ш., Шайхутдинов Н.Г. Паллиативная помощь онкологическим больным в г. Казань. //Тезисы VIII Съезда онкологов и радиологов СНГ и Евразии. //Евразийский онкологический журнал. - № 3 (3). - 2014. - С. 891.
- Введенская Е.С., Доютова М.В.Место онкологических больных в формирующейся системепаллиативной медицинской помощи в Нижегородской области. //Тезисы VIII Съезда онкологов и радиологов СНГ и Евразии. Евразийский онкологический журнал. - № 3 (3). - 2014. - С. 892.
- Программа развития онкологической помощи в Республике Казахстан на 2012-2016 годы (утверждена постановлением Правительства Республики Казахстан от 29 марта 2012 года № 366).
- Постановление Правительства Республики Казахстан от 26.11.2009 г. № 1938 «Об утверждении перечня категорий населения, подлежащих паллиативной помощи и сестринскому уходу».
- Приказ Министра здравоохранения Республики Казахстан от 02.11.2009 г. № 632 «Об утверждении Правил оказания паллиативной помощи и сестринского ухода».
- Постановление Правительства Республики Казахстан от 10 ноября 2000 г. № 1693 «Об утверждении Правил осуществления государственного контроля над оборотом наркотических средств, психотропных веществ и прекурсоров в Республике Казахстан».
- Постановление Правительства Республики Казахстан от 30 марта 2012 г. № 396 «Об утверждении Правил использования в медицинских целях наркотических средств, психотропных веществ и прекурсоров, подлежащих контролю в Республике Казахстан».
- Tanneberger S., Cavalli F., Panutti F. (eds): Cancer in Developing Countries. - Munchen: Zuckschwerdt Verlag, 2004. - Р. 77.
- Maltoni M., Tassinari D. How to integrate medical oncology and palliative medicine. In: R. Catane, N.I.Cherny, M.Kloke, S. Tanneberger, D. Schrijvers (eds), ESMO Handbook of advanced cancer care. - London and New York: Taylor&Francis, 2006. - Р. 17.
- Earle C.C., Park E.R., Lai B., et al. Identifying potential indicators of the quality of end-of-life cancer care from administrative data. //Journal of Clinical Oncology, 2003 . - vol. 21 . - Р. 1133-1138.
- Cherny N.I., Catane R. Attitudes of medical oncologists toward palliative care for patients with advanced and incurable cancer // Cancer. 2003. - vol. 98. - Р. 2502-2510.
- www.stat.gov.kz
- Barclay S., Momen N., Case-Upton S., et al. End-of-life care conversations with heart failure patients: a systematic literature review and narrative synthesis. Br. J. Gen. Pract. 2011. - vol. 61. - Р. 49.
- Janssen D.J., Spruit M.A., Uszko-Lencer N.H., et al. Symptoms, comorbidities, and health care in advanced chronic obstructive pulmonary disease or chronic heart failure. J. Palliat. Med. 2011. - vol. 14. - p. 735.
- Dow L.A., Matsuyama R.K., Ramakrishnan V., et al. Paradoxes in advance care planning: the complex relationship of oncology patients, their physicians, and advance medical directives. J. Clin. Oncol. 2010. - vol. 28. - p. 299.
- Haidet P., Hamel M.B., Davis R.B., et al. Outcomes, preferences for resuscitation, and physician-patient communication among patients with metastatic colorectal cancer. SUPPORT Investigators. Study to Understand Prognoses and Preferences for Outcomes and Risks of Treatments. Am. J. Med. 1998. - vol. 105. - p 222.
- Strömgren A.S., Groenvold M., Pedersen L., et al. Does the medical record cover the symptoms experienced by cancer patients r eceiving palliative care? A comparison of the record and patient self-rating. J. Pain Symptom Manage 2001. - vol. 21. - p 189.
- Temel J.S., Greer J.A., Admane S., et al. Illness understanding in patients with advanced lung cancer. http://meetinglibrary.asco.org/content/30628-65.
- Mack J.W., Weeks J.C., Wright A.A., et al. End-of-life discussions, goal attainment, and distress at the end of life: predictors and outcomes of receipt of care consistent with preferences. J. Clin. Oncol. 2010. - vol. 28. - p 1203.
- Weeks J.C., Catalano P.J., Cronin A., et al. Patients' expectations about effects of chemotherapy for advanced cancer. N. Engl. J. Med. 2012. - vol. 367. - p. 1616.
- Forster A.J., Murff H.J., Peterson J.F., et al. The incidence and severity of adverse events affecting patients after discharge from the hospital. Ann. Intern. Med. 2003. - vol. 138. - p. 161.
- Gozalo P., Teno J.M., Mitchell S.L., et al. End-of-life transitions among nursing home residents with cognitive issues. N. Engl. J. Med. 2011. - vol. 365. - p. 1212.
- Sharma G., Freeman J., Zhang D., Goodwin J.S. Continuity of care and intensive care unit use at the end of life. Arch. Intern. Med. 2009. Vol. 169. - p.81.
- Benzar E., Hansen L., Kneitel A.W., Fromme E.K. Discharge planning for palliative care patients: a qualitative analysis. J. Palliat. Med. 2011. vol. 4. - p. 65.